Smile Mada
Soins
- Les pathologies bucco-dentaires et leurs soins
LES DENTS CHEZ L'ADULTE
- La dent : Composition, forme et fonction
- Dents de l'adulte, dents de l'enfant
- La plaque dentaire
- Le détartrage
- L'hygiène alimentaire pour la santé des dents
- Les 10 règles d'or d'une bonne hygiène dentaire
- Choisir son dentifrice
- Hypersensiblilité des dents
- Conserver une haleine fraîche
- Les dents de sagesse
- Technique de brossage des dents
- Brossettes et fil dentaire : des instruments à mettre entre toutes les dents
- Les bons conseils après une intervention chirurgicale
- Aliments : alliés et ennemis
LES PATHOLOGIES BUCCO-DENTAIRES ET LEURS SOINS
LES CHOIX ESTHETIQUES
- L'esthétique
- Le blanchiment
- La greffe gingivale à visée esthétique
- Les colorations dentaires
LES DENTS CHEZ L'ADULTE
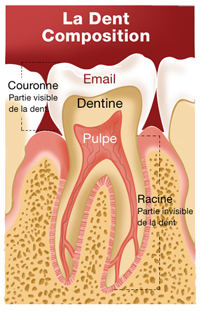
La dent : composition, forme et fonction
Une dent est un organe composé d’une partie visible, la couronne, et d’une partie cachée, la racine. Chaque dent est formée de trois tissus : l’émail, la dentine et la pulpe.
L’émail
C’est la couche qui recouvre la partie extérieure de la dent. L’émail est le tissu le plus dur de l’organisme. Il protège la dent des agressions extérieures.
La dentine
Elle est située entre la pulpe et l’émail. C’est un tissu dur traversé par un réseau de tubules qui communiquent avec le nerf de la dent.
La pulpe
C’est la partie centrale de la dent. Elle contient les nerfs et les vaisseaux sanguins qui innervent et irriguent la dent.
Nombre de dents
Chaque personne possède normalement 20 dents de lait et 32 dents définitives en comptant les dents de sagesse. Parfois les germes des dents de sagesse sont absents.
Forme et fonction des dents
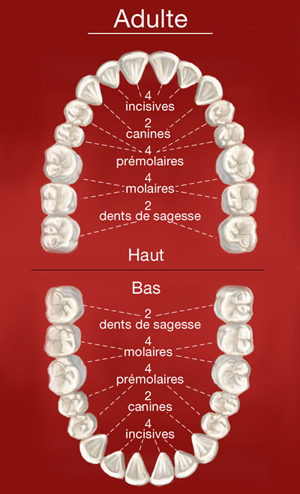
Chaque mâchoire comporte chez l’adulte :
- 4 incisives qui ont un bord droit. Elles servent à attraper les aliments et à les couper.
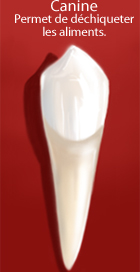
- 2 canines qui présentent une pointe et permettent de déchiqueter les aliments.
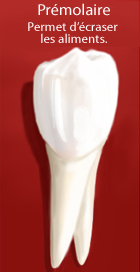
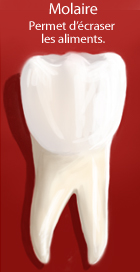
- 4 prémolaires et 6 molaires. Les prémolaires et les molaires sont constituées de plusieurs pointes. Ce sont des dents volumineuses qui permettent d’écraser les aliments.
- En principe, les incisives et les canines présentent une seule racine alors que les prémolaires et les molaires présentent plusieurs racines.

Dents de l'adulte, dents de l'enfant
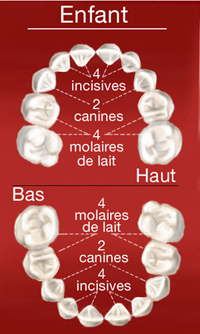
De 6 mois à 6 ans environ, les enfants n’ont que des dents de lait. A partir de 14 ans toutes les dents définitives sont normalement présentes, exceptées les dents de sagesse qui font leur apparition plus tardivement.
Voici la composition de la dentition d'un enfant avec toutes ses dents de lait (de 30 mois à 6 ans environ) et la composition d'une dentition d'adulte complète.
La plaque dentaire
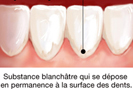
La plaque dentaire est une substance blanchâtre qui se dépose en permanence à la surface des dents. Elle est constituée de bactéries emprisonnées dans un gel très adhérent aux surfaces dentaires.
Comment se forme la plaque dentaire ?
La cavité buccale contient de façon naturelle plusieurs centaines de bactéries différentes. Quelques minutes après un brossage de dents minutieux, des bactéries adhèrent à la surface dentaire. Leur quantité augmente progressivement et elles sécrètent un substrat très adhérent aux dents dans lequel elles s’organisent en un véritable écosystème : c’est ce que l’on appelle la plaque dentaire.
Pourquoi éliminer la plaque dentaire ?
Les bactéries contenues dans la plaque dentaire agressent notre organisme en permanence.
Elles sont à l’origine de divers types de lésions :
- Localement au niveau buccal, elles peuvent provoquer des infections dentaires (caries, abcès dentaires) et des infections de la gencive (parodontites, abcès parodontaux)
- Elles peuvent également passer dans la circulation sanguine et être responsables d’infections diverses : pulmonaires, cardiaques, …
En fonction des particularités de chacun, les organismes se défendent plus ou moins bien contre cette agression. Certains vont développer des lésions importantes en présence d’une quantité réduite de plaque dentaire, alors que d’autres peuvent supporter une grande quantité de plaque sans lésion. Il est donc possible que vous soyez plus ou moins sensible aux maladies carieuses et parodontales.
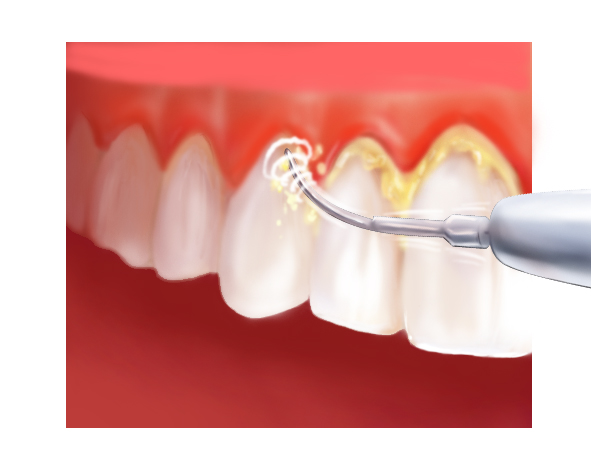
Le détartrage
Avec le temps, les dents perdent de leur éclat. Outre le tartre, de nombreux facteurs externes viennent ternir la couleur d'une dentition : consommation régulière de thé, de café, de cigarettes…
Comment se forme le tartre ?
Après chaque repas une fine pellicule constituée de débris d’aliments et de nombreuses bactéries se forme à la surface des dents : c’est la plaque dentaire. Si elle n’est pas retirée de façon très régulière par un brossage efficace, la plaque dentaire se minéralise et durcit pour former le tartre qui est très adhérent. Le tartre étant poreux, de nombreux microbes viennent s’y loger, ce qui peut entraîner le développement de caries ou de maladies des gencives.
Pourquoi un détartrage ?
Un détartrage régulier, associé à un nettoyage professionnel au Cabinet et à un brossage efficace, fait disparaître les marques du jaunissement. Le détartrage redonne ainsi aux dents un aspect esthétique normal. En outre, l’élimination du tartre permet de recréer un environnement sain pour les dents et les gencives, de renforcer l'hygiène bucco-dentaire et de prévenir l’apparition de nombreuses maladies gingivales et parodontales.
La technique
Le détartrage est réalisé manuellement en grattant la pellicule de tartre à l'aide d'instruments appelés curettes ou effectué avec un appareil à ultrason pour décoller tous les dépôts. Ces deux méthodes peuvent être complémentaires.
Le détartrage se termine par un polissage des surfaces dentaires à l'aide de brossettes montées sur un instrument rotatif et imprégnées d'une pâte à polir.
L'hygiène alimentaire pour la santé des dents
Vos choix alimentaires influent directement sur votre état de santé dentaire. Voici quelques règles simples d’hygiène alimentaire pour préserver la santé de vos dents.
Les aliments à risque
Les aliments sucrés ou acides peuvent provoquer de graves lésions dentaires. De plus, les aliments qui sont en même temps acides et sucrés, comme les sodas, sont particulièrement cariogènes. Parmi les aliments sucrés, ceux qui collent aux dents comme les caramels sont les plus mauvais car le sucre reste sur les dents pendant de nombreuses heures.
Mode de consommation et risque carieux
Lorsque vous consommez des aliments cariogènes, la durée pendant laquelle ils restent au contact des dents joue un rôle important sur la sévérité des lésions. Si vous consommez de petites quantités plusieurs fois dans la journée, les dents vont être en contact quasi permanent avec des aliments cariogènes. Pour éviter que de grosses lésions se développent rapidement, mieux vaut consommer ces aliments une seule fois par jour plutôt qu’en grignoter toute la journée.
Particularité des jeunes enfants
Les enfants qui s’endorment en tétant le sein de leur mère ou avec un biberon de lait, de jus de fruits, de sirop ou de soda peuvent présenter des caries très impressionnantes des dents de lait (syndrome du biberon). Au final, ces caries finissent par détruire la totalité des dents et l’enfant se retrouve réellement handicapé sur le plan de l’alimentation et sur le plan esthétique.
Les 10 règles d'or d'une bonne hygiène dentaire
L’élimination de la plaque dentaire est indispensable pour se protéger des caries et autres problèmes parodontaux. Quelques règles simples permettent d’assurer une bonne hygiène buccale.
- Idéalement trois brossages par jour sont recommandés. En pratique, deux brossages quotidiens minutieux permettent d’obtenir une hygiène satisfaisante, si la gencive est en bonne santé. En cas de maladie des gencives, les trois brossages quotidiens sont indispensables. Ne rien manger ni boire (à part de l’eau) après le brossage du soir.
- La brosse utilisée doit être à poils souples, avec une tête de petite dimension pour accéder à tous les recoins. Des poils trop durs peuvent user votre émail de façon importante sur le long terme. Mieux vaut un brossage doux et un peu plus long qu’un brossage agressif qui risque d’abîmer votre émail et vos gencives.
- La brosse manuelle permet d’obtenir d’excellents résultats lorsqu’elle est bien utilisée. Certaines brosses électriques permettent d’obtenir les mêmes résultats avec un peu plus de facilité.
- Brossez toujours vos dents en faisant un mouvement de la gencive vers la dent. Au début du mouvement, les poils de la brosse doivent être posés sur la gencive. Attention à bien brosser toutes les faces des dents.
- Les brossettes inter-dentaires et le fil dentaire font partie intégrante du brossage. En effet, la brosse à dents ne nettoie pas entre les dents. Une grande partie des problèmes dentaires (caries,"déchaussements"..) démarre entre les dents puisque les bactéries y stagnent. Si la gencive est en bonne santé, le passage des brossettes doit être fait une fois par jour, idéalement le soir. En cas de maladie des gencives, il peut être nécessaire de le faire 2 à 3 fois par jour. Si les espaces inter-dentaires sont trop étroits, les brossettes doivent être remplacées par du fil dentaire.
- Pensez également à brosser la langue. Il existe des instruments spéciaux pour cela, mais la brosse à dents est suffisante. En effet la face externe de la langue est recouverte de bactéries qui peuvent contribuer, notamment, à une mauvaise haleine.
- Les hydropulseurs peuvent être utilisés en complément de la brosse. Ils peuvent être utiles pour enlever des débris alimentaires et faire un massage des gencives. Cependant leur action est insuffisante pour décoller les bactéries de la plaque dentaire, et ils ne remplacent en aucune façon la brosse à dent, ni les brossettes inter-dentaires.
- Les bains de bouche antiseptiques ne doivent pas être utilisés quotidiennement en dehors des cures prescrites par le dentiste.
- Certains aliments sucrés et acides (comme les sodas ou le citron) abîment fortement les dents. Les consommer avec modération.
Choisir son dentifrice
La gamme de dentifrices proposée en pharmacie et en supermarché est très vaste. Voici quelques conseils pour vous y retrouver :
Quels sont les principes actifs des dentifrices ?
Les dentifrices peuvent contenir divers principes actifs (antiseptiques, anti-inflammatoires, fluor, calcium, etc…) qui leur confèrent des propriétés différentes. Actuellement, le fluor est la substance la plus efficace pour lutter contre la plaque dentaire et pour renforcer la résistance des dents face aux caries. En l’absence de recommandations spécifiques, vous devez donc utiliser un dentifrice contenant du fluor.
Les dentifrices dits blanchissants contiennent des composants abrasifs qui peuvent altérer l’état de la surface de l’émail s’ils sont utilisés de façon trop intensive. Ils peuvent être source de sensibilités dentinaires.
A chaque âge son dentifrice fluoré :
- Tant qu’ils ne savent pas correctement cracher, les enfants de moins de 3 ans doivent utiliser un dentifrice sans fluor.
- De 3 à 6 ans, les enfants peuvent utiliser un dentifrice contenant de 250 à 500 ppm de fluor (c’est-à-dire 25 à 50 mg de fluor pour 100 g de dentifrice) à condition d’être sûr qu’ils se rincent parfaitement après le brossage.
- De 6 à 12 ans un dentifrice à 1000 ppm peut être utilisé.
- Au-delà de 12 ans, un dentifrice à 1500 ppm est conseillé.
- Les dentifrices plus dosés en fluor ne doivent être utilisés que sur recommandations spécifiques.
Hypersensibilité des dents
L’hypersensibilité des collets des dents se caractérise par des douleurs dentaires au chaud, au froid, au sucre ou au brossage sur la partie des dents proche de la gencive.
Quelle est son origine ?
Parmi les différents composants des dents (émail, cément, dentine et pulpe), c’est l’émail qui permet de protéger les dents contre les réactions douloureuses au chaud, au froid, au sucre ou au toucher…
Au niveau des collets, il est fréquent qu'une partie de dent non recouverte d’émail soit exposée sans protection dans la cavité buccale, ce qui entraîne en général une hypersensibilité plus ou moins importante. Il existe deux causes principales à cela :
- La fracture d’un morceau d’émail au collet de la dent ou l’usure très importante de l’émail due à un brossage trop agressif.
- La récession de la gencive entraînant la mise à nue d’une partie de la racine de la dent (la racine n’est pas recouverte d’émail).
Traitement de l’hypersensibilité
L’hypersensibilité peut être traitée en procédant à la désensibilisation des collets de deux manières :
- La désensibilisation réalisée au Cabinet par application de produits spécifiques sur les zones sensibles ;
- La désensibilisation à domicile par utilisation de dentifrices, gels et bains de bouche appropriés.
Ces deux méthodes de traitements sont souvent mises en oeuvre en parallèle. Dans certains cas, on peut également envisager un recouvrement des collets par greffe de gencive.
Conserver une haleine fraîche
Contrairement aux croyances populaires, la mauvaise haleine, appelée aussi halitose, ne vient pas de l’estomac mais de la bouche dans 85% des cas.
Contrôler la mauvaise haleine
La mauvaise odeur de la bouche est due aux bactéries et aux débris de nourriture situés sur les dents, la langue, la gencive, les joues...
Il convient de distinguer la mauvaise haleine transitoire normale, présente, le matin avant de se brosser les dents, ou après la consommation de certains aliments (ail, oignon), de certaines boissons (café, thé, alcool) ou de tabac, de l’halitose vraie. Cette dernière apparaît à des heures distinctes de la journée. L’halitose peut être légère, modérée ou sévère.
Traitements pour une haleine fraîche
Voici quelques conseils pour conserver une haleine fraîche :
- Bien se brosser les dents avant le coucher diminuera le nombre de bactéries en bouche pendant la nuit. Effectuez un nouveau brossage après le petit-déjeuner.
- N’oubliez pas de vous brosser le palais, les joues et la langue (en partant de l’arrière vers l’avant) tous les jours. Il existe des brosses spéciales disponibles en pharmacie.
- Pour éliminer les particules de nourriture qui résistent au brossage, vous pouvez utiliser un fil dentaire.
- Avant le coucher, il est recommandé de bien s’hydrater pour diminuer la sécheresse de la bouche qui favorise la prolifération des bactéries.
- L’utilisation d’un bain de bouche peut aider puisque le rinçage avec une solution buccale adéquate empêchera le développement des bactéries.
- Si vous portez un appareil mobile, il est important de le nettoyer, de le brosser avec une brosse à prothèse et de le désinfecter deux fois par jour.
Les dents de sagesse
Les incisives, canines, prémolaires et molaires sont complétées par les dents de sagesses, appelées troisièmes molaires. Elles sont normalement au nombre de 4 , mais il est possible d’en avoir moins ou pas du tout. C’est entre 18 et 25 ans que les dents de sagesse sont attendues.
Pourquoi faut-il les extraire ?
Les dents de sagesse peuvent pousser normalement, mais elles peuvent aussi s'infecter ou provoquer des dégâts sur d'autres dents en transmettant une infection ou une carie. Les anomalies de croissance concernent surtout les dents de sagesse inférieures.
Lorsqu’une dent de sagesse manque de place, il est parfois préférable de l’extraire afin d’éviter de nombreux désagréments. Exemples : la dent de sagesse peut pousser partiellement ou de travers et entraîner des douleurs importantes, elle peut rompre l’alignement des dents adjacentes pour trouver sa place… En outre, les caries sont plus fréquentes car les dents de sagesse sont difficiles à atteindre avec la brosse à dents.
L’intervention
 |
 |
 |
Selon la disposition et le nombre de dents à extraire, l'extraction peut se faire en une ou deux fois. L’intervention étant relativement simple et courante, l’anesthésie locale est la solution la plus indiquée. L’anesthésie générale, impliquant une hospitalisation, est surtout utilisée pour enlever les quatre dents de sagesse en une seule fois.
Après l’extraction d’une ou de plusieurs dents de sagesse, il est fréquent qu'un petit saignement persiste pendant quelques heures. Il suffit alors d’appliquer une compresse sur la zone de l'extraction et de la mordre jusqu’à ce que le saignement s'arrête.
Technique de brossage des dents
Un bon brossage est un facteur déterminant pour préserver la santé des dents. Il permet d’éliminer la plaque dentaire et de lutter contre l’apparition des caries et des maladies des gencives.
De 0 à 8 ans
Voir l'article : Le brossage des enfants.
Dès 8 ans et pour toute la vie
Le brossage des dents du haut et du bas doit se faire séparément.
Il faut nettoyer successivement les faces des dents côté joue, côté langue, et les faces du dessus (haut et bas).
Brossettes et fil dentaire : des instruments à mettre entre toutes les dents…
Le brossage seul ne permet d’éliminer que 50% de la plaque dentaire. Il est donc indispensable de compléter son action.
Les espaces situés entre les dents, appelés également zones inter-dentaires, sont inaccessibles aux poils de la brosse à dents. Par conséquent, c'est dans ces zones que commencent à se développer la plupart des caries et des problèmes de gencive.
Pour éviter ces ennuis, nettoyer ces zones difficiles d’accès et maintenir une hygiène bucco-dentaire optimale le brossage inter dentaire est vivement conseillé. Ce brossage inter-dentaire permet d’éliminer 24% de plaque dentaire supplémentaire.
En cas de problèmes de gencives, de parodontite, de port d’appareil orthodontique ou de prothèse, ce brossage vous sera aussi recommandé.
Deux moyens simples :
- La brossette inter-dentaire : sorte de petit goupillon, elle permet un nettoyage aisé des espaces inter dentaires larges, notamment chez les patients qui présentent un déchaussement des dents.
- Le fil dentaire : il est recommandé chez les personnes qui présentent un espace très fin entre leurs dents. Il est à utiliser avec précaution pour ne pas blesser la gencive.
La brossette et le fil dentaire s’utilisent après le brossage des dents.
Les bons conseils après une intervention chirurgicale
Les interventions chirurgicales sont souvent suivies d’une gêne et d’un inconfort plus ou moins passagers selon l’acte réalisé. Quelques règles très simples vous permettront de gérer au mieux les suites opératoires.
L’hygiène buccale et les bains de bouche
Une bonne hygiène buccale est la clé d’une cicatrisation rapide et de qualité. Après l’intervention, vous devez continuer vos brossages habituels dans les zones non douloureuses. Pour assurer la propreté de la zone opérée, faites les bains de bouche qui vous ont été prescrits avec le plus grand soin. Attention : ne commencez les bains de bouche que le lendemain de l’intervention, car des rinçages trop vigoureux dans les premières 24 heures risqueraient de provoquer un saignement et de retarder la cicatrisation.
Le tabac
Il entrave de façon importante la cicatrisation. Son arrêt temporaire est vivement conseillé dans les jours qui suivent l’intervention, et en particulier dans les cas de pose d’implant, de greffe gingivale ou osseuse.
Les médicaments
Suivez à la lettre les prescriptions de l’ordonnance qui vous a été remise au Cabinet dentaire. En cas d’intolérance à l'un des médicaments prescrits, contactez immédiatement le Cabinet pour qu’il soit remplacé par un autre produit.
La douleur
Il est normal de ressentir une gêne après une intervention chirurgicale. Sachez qu’il est plus facile de prévenir la douleur que de la traiter une fois qu’elle est installée. C’est pour cette raison qu’il est préférable de prendre une première dose d’antalgique avant même la fin de l’anesthésie et de continuer les prises systématiquement les premiers jours, sans attendre que la douleur ne revienne. Si vous ressentez de fortes douleurs malgré la prise de vos médicaments, n’hésitez pas à nous en faire part pour que nous puissions éventuellement modifier notre prescription.
Les saignements
Ils peuvent persister de quelques heures à quelques jours après l’intervention chirurgicale. La présence de saignements modérés ne doit pas vous inquiéter. Pour y faire face, appliquez une compresse propre au niveau du saignement et comprimez avec le doigt ou en mordant sur la compresse pendant 10 à 30 minutes. Si le saignement persiste malgré tout, contactez le Cabinet. Evitez également de cracher les premiers jours car cela peut déclencher un saignement.
Les œdèmes (gonflements) et les hématomes
Ils sont fréquents et parfois impressionnants. Les œdèmes peuvent être prévenus en appliquant une poche de glace sur la joue pendant une trentaine de minutes, en la retirant de temps en temps. Les œdèmes et les hématomes disparaissent progressivement dans les jours qui suivent l’intervention.
L’alimentation
Elle doit être froide ou tiède pendant les 24 premières heures. Une alimentation trop chaude risque de faire saigner la plaie et de perturber la cicatrisation. Si vous avez du mal à mastiquer les premiers jours, adoptez une alimentation molle.
Le sport
Il est à éviter pendant quelques jours après l'intervention.
Aliments : alliés et ennemis
Pour garder une bouche saine, il faut adopter une alimentation équilibrée. Et surtout, éviter les grignotages entre les repas ainsi que les sodas sucrés.
Les dégâts du grignotage
La digestion commence dans la bouche grâce à la mastication. Dans le même temps, l'acidité de la cavité buccale augmente pour faciliter la dégradation des aliments. Le hic, c'est que cette acidité favorise également les attaques bactériennes sur les dents, donc le risque de caries. Heureusement, la salive permet de diminuer l'acidité dans la cavité buccale et de neutraliser le pH deux heures après le repas, limitant ainsi le risque carieux.
Le fruit avant le fromage
Les bactéries de la plaque dentaire se nourrissent des sucres, et s'en servent pour attaquer l'émail de la dent. Même s'il est d'usage de terminer le repas par le fruit, mieux vaut finir par le laitage si vous voulez diminuer le risque de caries. En effet, les produits laitiers protègent naturellement les dents des attaques acides. Pour les enfants, il est préférable de leur donner un verre de lait au goûter plutôt qu'un verre de jus de fruit. Ceci dit, tout est question de dosage.
Attention aux aliments trop acides
Le duo sucre et acide est terrible pour les dents. Les personnes sujettes aux caries devront donc faire particulièrement attention aux aliments acides, c'est-à-dire les boissons gazeuses, les jus de fruits, les agrumes et particulièrement le citron. Vous avez l'habitude de boire un jus d'orange le matin ? En cas de sensibilité forte aux caries, optez pour une paille afin que l'acidité ne se répande pas dans toute la bouche, et attendez idéalement une heure pour vous laver les dents. Ainsi la salive aura eu le temps de diminuer l'acidité de la bouche.
LES PATHOLOGIES BUCCO-DENTAIRES ET LEURS SOINS
Caries et soins des caries
La carie dentaire reste un problème majeur de santé publique dans de nombreux pays industrialisés. Elle y affecte 60 à 90 % des enfants d’âge scolaire et la grande majorité des adultes.
L’ évolution de la carie
La carie est une infection de la dent qui se caractérise par l’apparition d’une cavité à la surface de l’émail. Au fur et à mesure que la carie progresse, cette cavité va se frayer un chemin vers l’intérieur de la dent jusqu’à atteindre le nerf. Les premiers signes pouvant révéler la présence d’une carie sont les douleurs au sucre, au froid ou au chaud.
 |
 |
 |
 |
Les complications locales de la carie
Lorsque la carie n’est pas traitée à son début, on pourra voir apparaître une rage de dent, des abcès dentaires ou des kystes.
Le traitement de l’infection
Pour soigner une carie, la dent est endormie (sauf si la carie est très superficielle), et la partie cariée est retirée. Après cette première étape, la dent présente une cavité qui doit être désinfectée afin de pouvoir la reconstituer à l’abri des microbes, et éviter ainsi tout risque de récidive de la carie. Si la carie a atteint le nerf, la dent devra nécessairement être dévitalisée avant d’être reconstituée.
 |
 |
 |
 |
La dévitalisation
La dévitalisation est un acte relativement courant qui consiste à retirer le nerf d’une dent lorsque celui-ci a été endommagé par une carie trop profonde, une fêlure, un choc...
Pourquoi dévitaliser une dent ?
Une carie profonde ou un traumatisme (choc, dent cassée...) peuvent entraîner des lésions irréversibles au niveau du nerf de la dent. Lorsque c’est le cas, la dent doit obligatoirement être dévitalisée car le nerf ne peut plus guérir. Si la dent n'est pas dévitalisée, l’infection finira par se propager le long de la racine jusqu’à l’os de la mâchoire, et provoquera un abcès.
Comment dévitalise-t-on une dent ?
Dévitaliser une dent consiste, sous anesthésie locale, à retirer complètement le nerf, à désinfecter l’intérieur des racines et à les reboucher de façon étanche.
Etape 1 : une voie d’accès est ménagée à travers la dent pour accéder aux racines.
Etape 2 : la longueur de chaque racine est déterminée avec précision. Les racines sont ensuite nettoyées et élargies à l’aide de petites limes puis sont désinfectées avec des antiseptiques.
Etape 3 : les racines sont obturées de façon étanche pour éviter toute réinfection.
Une dévitalisation doit en principe durer toute une vie, mais dans certains cas rares, elle a besoin d’être renouvelée. La dent est alors désobturée, désinfectée puis obturée à nouveau.
Reconstitution de la dent après dévitalisation
Une dent dévitalisée est souvent une dent très délabrée donc fragile. Pour la consolider, elle doit être reconstituée de façon adéquate.
Mettre une couronne sur une dent dévitalisée permet de sertir totalement ce qui reste de la dent et d’éviter ainsi qu’elle ne se fende. Dans le cas où la dent est moins fragilisée ou moins sollicitée, un simple plombage peut être envisagé.



Les aphtes
Les aphtes sont des petites lésions douloureuses qui peuvent apparaître sur la langue ou la gencive. Ils sont le plus souvent sans gravité et guérissent spontanément. Dans certains cas, ils peuvent être liés à des affections d'ordre général comme des carences en vitamines.
Que sont les aphtes ?
Il s’agit d’ulcérations superficielles de petite taille que l’on trouve le plus souvent dans la bouche. Isolés ou groupés, les aphtes forment une lésion arrondie, recouverte au centre d’un enduit blanc-jaunâtre et bordée de rouge. Ils provoquent une gêne plus ou moins douloureuse lors de la mastication. L’alimentation devient alors difficile.
Quelle est leur origine ?
Ils correspondent à la destruction localisée d’une petite zone de tissu à l’intérieur de la bouche. Ils surviennent de façon isolée chez un individu en bonne santé. Les aphtes peuvent être liés à certains facteurs qui favorisent leur apparition :
- Lorsqu’il y a des carences, par exemple en vitamines B12
- Pour des raisons psychologiques (stress)
- Par la prise d’aliments riches en histamine (noix, chocolat, gruyère…)
- Quand il y a des traumatismes locaux (irritation par une prothèse ou un appareil dentaire)
- A cause d’infections virales, d’états grippaux
Les abcès
On distingue généralement les abcès d’origine dentaire liés à une infection de la dent et les abcès parodontaux liés à une infection de la gencive.
Les abcès d’origine dentaire
Ce sont des abcès qui se produisent au bout de la racine d’une dent nécrosée, c'est-à-dire dont le nerf est mort. Cette nécrose peut être due à une grosse carie ou à un traumatisme (choc sur une dent).
Les abcès dentaires peuvent également être dus à une fêlure et, dans ce cas, le nerf de la dent peut être vivant. En général, la dent est sensible à la pression. On observe parfois un gonflement au niveau de la gencive et un écoulement de pus à cet endroit.
Le traitement d’urgence consiste souvent à prescrire des antibiotiques. La dent devra ensuite être dévitalisée pour éviter la récidive. Dans le cas d’une dent fracturée, la dent sera quasi systématiquement extraite.
Les abcès parodontaux
Ces sont des infections aiguës de la gencive qui se manifestent par un gonflement avec élimination de pus à la pression. La dent peut être mobile et parfois même se déplacer légèrement. Le traitement d’urgence consiste à prescrire des antibiotiques. L’abcès peut également être percé pour faire sortir tout le pus. Une fois l’abcès disparu, un traitement parodontal devra être entrepris afin d’éviter une récidive.
Les mycoses buccales
Les mycoses sont des maladies dermatologiques. Ce sont des champignons qui peuvent se développer sur la peau ou les muqueuses. Les mycoses buccales se développent principalement sur la langue et à l’intérieur des joues. Plusieurs types de champignons peuvent en être responsables, le plus fréquent étant le Candida Albicans.
Aspect et traitement des mycoses buccales
Elles se présentent sous différents aspects : dépôts blanchâtres au coin des lèvres (les perlèches), dans la bouche (le muguet), aspect brun (la langue noire) ou lésions rougeâtres. D’autres symptômes peuvent être présents comme la perte de l’appétit, des inflammations et des douleurs dans la bouche…
On peut les soigner, selon leur importance, de deux manières :
- par des bains de bouche : le gargarisme est un traitement local qui combat les champignons aux endroits infectés.
- par la prise de comprimés : ils empêchent la propagation des champignons.
Qui est concerné ?
Les champignons sont normalement présents dans la bouche de chacun d’entre nous ; ils vivent en équilibre avec des bactéries utiles qui protègent la bouche et la gorge. Mais il arrive que cet équilibre soit rompu et que les champignons prennent le dessus provoquant des infections. Les mycoses sont plus fréquentes chez les personnes présentant une hygiène buccale insuffisante, ou ayant suivi une cure d’antibiotique. Elles sont également présentes chez les personnes dont le système immunitaire est affaibli et chez les personnes porteuses de prothèses amovibles.
Les grincements de dents : le bruxisme
Le bruxisme est un problème qui touche environ 5% de la population française. Il se manifeste par un grincement ou un serrement des dents, principalement nocturne, et est souvent lié à un stress psychologique ou physique.
Manifestations
Le bruxisme est surtout nocturne. Au réveil, les personnes qui en souffrent peuvent ressentir une fatigue musculaire au niveau des joues et parfois des douleurs en avant de l’oreille.
Le bruxisme est dû à un déséquilibre au repos entre les muscles qui relèvent la mâchoire et ceux qui l’abaissent. Il peut entraîner divers problèmes : usure et fractures des dents, douleurs musculaires ou articulaires (au niveau de l’articulation de la mâchoire), fractures de prothèses, difficultés à ouvrir la bouche...
Traitement
On réalise souvent des gouttières de désocclusion ou d’autres dispositifs destinés à protéger les dents des conséquences du bruxisme. Malheureusement, aucun traitement n’est efficace pour traiter ses causes. Dans les cas graves, un traitement à base de relaxants musculaires peut être prescrit de manière transitoire, voire une kinésithérapie dans certaines situations.
Bouche sèche : comment régler les problèmes de débit salivaire ?
La sécheresse buccale correspond à une réduction de la sécrétion salivaire. Elle se traduit par des sensations de picotements, de brûlures, une difficulté à mastiquer et à avaler, une sensation de soif et une mauvaise haleine. Cette diminution peut également entraîner une augmentation du risque de caries, des problèmes de gencives et une gêne lors de l’alimentation.
Les causes
Un adulte sécrète environ un litre de salive par jour. La diminution du débit salivaire peut être due à de nombreux traitements, à certaines maladies, à des états hormonaux particuliers (anxiété, ménopause) ou à des états nutritionnels spécifiques (malnutrition, anorexie, déshydratation). En effet, des médicaments comme les neuroleptiques, certaines cures de chimiothérapie, l’ablation de glandes salivaires, l’irradiation d’une tumeur de la face ou du cou peuvent entraîner une diminution de la production salivaire. Ainsi le risque augmente en vieillissant puisque l'on risque d’être confronté à ces différentes causes.
Les conséquences
La salive, produite par les glandes salivaires, permet de protéger notre bouche (dents, gencives, muqueuses) contre les agressions extérieures. Lorsque son débit est diminué, notre bouche est moins protégée et de nombreuses caries ont tendance à se développer. On observe également des problèmes gingivaux et parodontaux (déchaussement des dents).
La deuxième fonction notable de la salive concerne la nutrition. Elle est en effet essentielle puisqu’elle permet la première digestion des aliments et la perception du goût de ces aliments. Si vous souffrez de sécheresse buccale, l’alimentation devient également plus difficile puisque la déglutition est plus pénible. Les porteurs de prothèses amovibles, et en particulier de prothèses complètes, peuvent également ressentir une gêne au niveau de leur appareil.
Les traitements
Pour faire face à ces problèmes, différentes solutions s’offrent à vous :
- L’utilisation de substituts salivaires consiste à pulvériser plusieurs fois par jour dans la bouche une solution qui fait office de salive artificielle. Ces pulvérisations se font surtout avant les repas pour faciliter la déglutition et lubrifier les éventuelles prothèses amovibles.
- Si les glandes salivaires sont encore partiellement fonctionnelles, l’utilisation de sialogogues, qui augmentent les sécrétions salivaires résiduelles, peut être envisagée.
LES PROTHESES
Les différents types de prothèses dentaires
Les prothèses dentaires servent à remplacer soit une partie de dent, soit une ou plusieurs dents. Comment sont réalisées les prothèses dentaires ? Quel type de prothèse dentaire choisir ?
L’empreinte dentaire
L’empreinte est la phase préalable à la réalisation de la prothèse dentaire qui sera fabriquée sur mesure par le prothésiste selon les prescriptions du chirurgien-dentiste. Dans certains cas, plusieurs empreintes sont nécessaires. Entre-temps, vous bénéficiez d’une prothèse provisoire afin de protéger la dent et de garder le sourire avant la pose de la prothèse définitive.
Suivant votre situation, différents types de prothèses dentaires peuvent être envisagés :
Les prothèses dentaires fixées aux dents
Une dent abîmée peut être reconstruite avec des prothèses dentaires fixes.
Il existe plusieurs types de prothèses fixes utilisés selon les besoins :
- Une couronne dentaire prothétique pour remplacer l’ensemble de la partie visible de la dent. La couronne dentaire recouvre alors toute la dent et la consolide.
- Un inlay pour remplacer une petite partie de la dent.
- Un onlay qui est une couronne dentaire partielle.
Lorsqu’il manque une ou plusieurs dents, elles peuvent être remplacées par un bridge (ou pont dentaire). Le bridge est fixé aux dents voisines par un inlay, un onlay ou une couronne.
Les prothèses dentaires amovibles
Ce sont des prothèses que l’on peut mettre et retirer comme on le souhaite. Elles peuvent être partielles ou totales :
- Une prothèse dentaire amovible partielle ne remplace que certaines dents. Elle prend appui sur la gencive et sur les dents restantes à l’aide de crochets.
- Une prothèse dentaire amovible complète remplace toutes les dents d’une mâchoire et s’appuie simplement sur la gencive.
Les prothèses dentaires sur implants
Il existe deux types de prothèses sur implant :
- Les prothèses dentaires fixes sur implants : ce sont des couronnes dentaires ou des bridges directement vissés ou scellés sur les implants dentaires.
- Les prothèses dentaires amovibles sur implants : ce sont des prothèses dentaires amovibles partielles ou complètes, stabilisées par des implants dentaires au moyen de systèmes d’attaches qui ressemblent souvent à de petits boutons-pression.
Les inlays et les onlays : une alternative au plombage
Les inlays et les onlays sont des alternatives aux plombages dentaires ou aux résines de volume important. Il s’agit d’une technique moderne d’obturation qui permet parfois d’éviter une prothèse dentaire beaucoup plus mutilante pour la dent.
Pourquoi me propose-t-on un inlay ou un onlay plutôt qu’un simple plombage dentaire ou une simple résine ?
La résistance mécanique des inlays et des onlays est bien meilleure que celle des plombages dentaires et des résines réalisés directement au Cabinet par les techniques classiques. Par ailleurs, les inlays et les onlays permettent d’obtenir un joint de meilleure qualité qu’avec une obturation classique. On augmente ainsi la fiabilité du point de contact avec les dents adjacentes, ce qui permet de réduire le risque de reprise de carie et les problèmes d’inflammation gingivale. Dans le cas de caries de volume important, la réalisation d’un inlay ou d’un onlay permet souvent d’éviter de réaliser une couronne dentaire qui entraînerait un délabrement plus important de votre dent.
Inlays, onlays et esthétique
Pour des questions de résistance mécanique, les inlays et onlays étaient réalisés systématiquement en métal. Avec l’essor des nouveaux matériaux et des nouvelles techniques, on peut maintenant fabriquer des inlays et des onlays très esthétiques, en résine composite ou en céramique, qui reproduisent de façon exacte la teinte et la forme de vos dents.
Technique de réalisation :
Première séance : la dent est préparée en nettoyant la carie et en taillant une cavité qui accueillera :
- l'inlay lorsque la cavité se trouve à l'intérieur des parois de la dent
- l'onlay lorsque la cavité englobe une ou plusieurs parois.
Une empreinte dentaire est ensuite réalisée et envoyée au laboratoire avec les références de teinte.
l'inlay (ou l’onlay) sera fabriqué en un monobloc qui s'insère parfaitement dans la cavité comme un morceau de puzzle.
Deuxième séance : l'inlay est posé et collé dans la cavité de la dent. Contrairement aux obturations classiques, les inlays/onlays n'exercent pas de pressions sur les parois dentaires restantes (risque de fracture).
L'adhésion chimique aux parois dentaires consolide l'ensemble et assure une meilleure étanchéité qui bloque toute infiltration bactérienne.
Prothèses amovibles partielles
Une prothèse amovible partielle remplace une partie seulement des dents sur une mâchoire. Elle peut être insérée ou retirée à volonté. Il existe deux types de prothèses amovibles partielles selon les matériaux utilisés.
Les prothèses entièrement en résine
Grâce à une empreinte réalisée au Cabinet, le prothésiste réalise une plaque en résine rose, dans laquelle sont intégrées des dents artificielles en résine ou céramique. Des crochets sont positionnés de façon stratégique au niveau de la prothèse pour la stabiliser et la retenir pendant la mastication et l’élocution. L’appareil s’appuie uniquement sur les gencives. Ces prothèses en résine sont faciles et rapides à réaliser. Elles sont également peu onéreuses et servent souvent de prothèses transitoires.
Les prothèses à châssis métallique (ou stellite)
Ce sont des appareils plus élaborés, qui permettent de mieux préserver la gencive et les dents restantes. En général, deux empreintes successives sont nécessaires, à l’issue desquelles le prothésiste réalise une armature métallique. Elle s’apparente à un squelette qui sert d’échafaudage pour le soutien de la résine rose et des dents artificielles. Grâce au châssis métallique, ces prothèses peuvent s’appuyer non seulement sur la gencive mais aussi sur les dents, ce qui répartit mieux les forces. Les dents naturelles restantes, en contact avec les crochets, peuvent être légèrement taillées pour stabiliser l’appareil, voire couronnées si elles sont fragiles.
 |
 |
 |
| Edentement latéral | Insertion de la prothèse à chassis métallique |
Prothèse en place |
Les crochets sur les dents
Certains crochets situés sur les dents de devant peuvent être disgracieux. Il est possible de réaliser des crochets plus esthétiques ou bien d’utiliser des systèmes plus sophistiqués appelés attachements, qui permettent de les supprimer tout en garantissant la stabilité de l’appareil.
Les bridges et ponts dentaires
Un bridge est une prothèse fixe permettant de remplacer une ou plusieurs dents manquantes en s’appuyant sur les dents adjacentes. Les dents sur lesquelles s'effectue l'appui doivent être préparées pour accueillir le bridge.
Les bridges collés
Ils permettent le remplacement d’une seule dent (voire de deux, dans certains cas) en s’appuyant sur les dents adjacentes au moyen d’ailettes métalliques collées. Lorsqu’elle est possible, c’est une solution très esthétique et peu délabrante pour les dents voisines sur lesquelles on prend ancrage. La dent prothétique peut être en métal ou recouverte de céramique. En revanche, les ailettes ne peuvent pas être recouvertes de céramique. Elles sont donc de couleur métallique mais sont en général non visibles ou très discrètes.
 |
 |
|
Les bridges conventionnels
Pour ce type de bridge, l’ancrage sur les dents bordant l’édentement se fait le plus souvent au moyen de couronnes et parfois au moyen d’inlays ou d’onlays. De la même façon que les couronnes, les éléments du bridge peuvent être métalliques, céramo-métalliques ou entièrement en céramique (dans certains cas seulement).
Les étapes de réalisation des bridges sont les mêmes que celles des moyens d’ancrage dont ils disposent : couronnes, inlays ou onlays.
Voir aussi : Les couronnes
 |
 |
 |
 |
|
|
Les dents qui bordent la dent manquante sont préparées pour recevoir le bridge. |
||||
Les implants remplacent progressivement les bridges
Avec l’avènement des prothèses sur implants, le nombre de bridges effectués tend à diminuer. En effet, lorsqu’un bridge est réalisé, les dents qui le supportent doivent être préparées et doivent ensuite supporter la charge des dents remplacées. Avec les implants, on ne touche pas les dents voisines et les forces de mastication sont prises en charge par les implants.
Les couronnes
Les couronnes prothétiques permettent de reconstruire des dents très délabrées, qu’elles soient dévitalisées ou non. Pour les dents dévitalisées, la couronne doit être ancrée dans la racine par un tenon (ou pivot ou inlay-core). Ce tenon peut parfois être solidaire de la couronne prothétique, mais il est le plus souvent indépendant.
Principales étapes de réalisation d’une couronne prothétique
- La dent est préparée et une couronne provisoire en résine est mise en place.
- Si la dent est dévitalisée, un tenon est mis en place dans la dent, soit directement, soit en passant par une empreinte de l’intérieur de la racine.
- Une empreinte est prise et envoyée au prothésiste afin qu’il réalise la couronne.
- La couronne est mise en place après un essayage.
 |
Les différents types de couronnes
La couronne en résine ou couronne provisoire
Elle protège la dent pendant les étapes de conception de la couronne définitive. Mais, avec le temps, la résine devient poreuse et les microbes passent au travers ; il faut donc éviter de la garder trop longtemps.
La couronne métallique
C’est la moins chère des couronnes prothétiques mais la moins esthétique. Elle reste néanmoins une prothèse d’excellente qualité. Le métal utilisé doit être choisi de façon judicieuse. En effet, la présence dans la bouche de nombreux métaux de nature différente peut provoquer l'apparition d'un goût métallique, voire de légers picotements. Son prix et sa teinte varient en fonction du métal utilisé (alliage à base d'or ou non).
La couronne céramo-métallique
Elle est constituée d’une coque en métal recouverte d’une céramique qui a la même couleur que les dents. La présence de métal sous la céramique ne permet pas d’obtenir le même degré de translucidité que les dents naturelles ce qui peut donner un aspect opaque à la couronne.
La couronne toute céramique
Elle fait appel à des procédés de conception très évolués. Elle est constituée d’une armature en céramique extrêmement résistante, recouverte d’une céramique cosmétique de même couleur que les dents. Ces couronnes sans métal ont un excellent rendu esthétique et une biocompatibilité supérieure aux couronnes céramo-métalliques.
Les prothèses amovibles complètes
Les prothèses amovibles complètes permettent de remplacer l’ensemble des dents sur une mâchoire. Elles peuvent être insérées et enlevées à volonté.
Conception de la prothèse
La réalisation des prothèses amovibles complètes nécessite une succession d’étapes d’une grande précision. En effet, deux empreintes ou plus sont nécessaires pour enregistrer de façon très précise la position de la gencive, de la langue, des lèvres et des joues.
Utilisation des boutons-pression :
Si la surface de contact entre la prothèse et la gencive n’est pas suffisante, ou si la salive vient à manquer, on peut stabiliser la prothèse à l’aide de boutons-pression placés sur des implants.
Le suivi
Lorsque l’on porte une prothèse amovible complète pour la première fois, il faut prévoir une période d’adaptation, notamment pour s’alimenter.
Dans les semaines qui suivent la pose de la prothèse, de nombreux réglages peuvent être nécessaires afin de parfaire sa morphologie, et d’assurer un confort optimum.
Avec le temps, il est possible que l’os et la gencive de la mâchoire s’affaissent et entraînent une perte de stabilité de la prothèse. On remédie à cette situation en réalisant un « rebasage », qui permettra de combler les espaces libres entre la prothèse et la gencive.
Bien vivre avec une prothèse amovible
Une prothèse amovible est un appareil dentaire qui peut être inséré et retiré à volonté. Vivre avec ce type de prothèse nécessite une période d’adaptation et implique un suivi régulier.
Adaptation
Dans les premiers temps, l’appareil peut paraître volumineux, irritant ou instable. Nous vous recommandons donc, dès le début, de le porter aussi souvent que possible afin que l’adaptation puisse se faire dans de brefs délais.
Si vous ressentez une gêne pour vous alimenter ou maintenir une bonne élocution, n’hésitez pas à nous signaler ces désagréments afin que nous mettions en place les meilleures solutions de confort.
Réglages
Pendant les semaines qui suivent la pose, des réglages successifs devront être réalisés au Cabinet afin d'assurer une bonne adaptation de l’appareil à votre mâchoire et à votre bouche.
Entretien
L’appareil doit être nettoyé au moins deux fois par jour après les repas, à l’aide d’une brosse dure (réservée à cet usage) et d’un dentifrice ou d’un produit spécifique pour qu’il ne reste aucun dépôt. Les dents restantes doivent également être brossées, ainsi que la gencive sur laquelle la prothèse s’appuie.
Les appareils amovibles doivent, de préférence, être portés jour et nuit. Si la prothèse n’est pas portée la nuit, il est plus hygiénique de la laisser au sec que de la faire tremper dans un verre d’eau. Si votre prothèse est restée au sec pendant la nuit, vous pouvez l’humidifier à l’eau tiède avant de la remettre en bouche. Il existe également des produits nettoyants, efficaces durant la nuit, qui assurent la pérennité de l’appareil.
LES GENCIVES
Les gingivites
La gencive est le tissu muqueux de couleur rose qui entoure les dents. Lorsqu’elle subit une agression (infection, présence de tartre, …), elle devient rouge et inflammatoire : c’est la gingivite qui s’installe.
Qu’est-ce qu’une gingivite ?
C’est une inflammation de la gencive, qui gonfle, devient rouge foncé et saigne au moindre contact : en se brossant les dents, en croquant dans une pomme, etc... Fréquente, la gingivite est souvent localisée entre deux dents. Elle peut s’étendre et même se généraliser. Sans traitement elle favorise le déchaussement et peut également accélérer la perte des dents.
Quelle est son origine ?
Le plus souvent la gingivite est provoquée par la présence d’un excès de tartre, lui-même produit par la plaque dentaire. La plaque dentaire et le tartre sont des milieux favorables à la prolifération des bactéries, et donc à l’infection localisée de la gencive.
Souvent liée à une hygiène buccale insuffisante, la gingivite est toutefois favorisée par certaines situations : grossesse, tabagisme, diabète, par des dents mal positionnées ou par une carie mal soignée...
Traitement
Le traitement des gingivites repose sur :
- Une amélioration de l’hygiène dentaire par le patient
- Un détartrage minutieux réalisé au Cabinet
- L’utilisation éventuelle de bains de bouche
Les parodontites (déchaussement)
Ces maladies également appelées déchaussements des dents touchent environ 80% de la population adulte occidentale, ce qui en fait la maladie chronique la plus fréquente. En outre, près de 15% des personnes qui en souffrent sont atteintes de formes sévères de la maladie.
Qu’est ce qu’une parodontite ?
A l’origine, la parodontite se caractérise par une infection de la gencive et de l’os qui entoure les dents. L’infection entraîne une destruction des tissus parodontaux qui soutiennent les dents (gencive, cément et os de la mâchoire). Lorsque la maladie progresse, une poche parodontale se forme entre la gencive et la dent. Elle devient rapidement le réceptacle d’une grande quantité de bactéries et de tartre ce qui aggrave l’irritation de la gencive, et empêche la guérison. À son stade le plus avancé, la parodontite provoque la chute des dents.
 |
 |
 |
 |
Quels sont les symptômes ?
|
Parmi les signes révélateurs d’une éventuelle parodontite : gencives rouges et gonflées qui saignent facilement lors du brossage, mobilités dentaires, mauvaise haleine, abcès de la gencive, récessions gingivales…. Sur le plan esthétique, la destruction des tissus parodontaux peut entraîner de forts désagréments tels que la rétraction de la gencive. |
 |
Le traitement des parodontites
Les parodontites sont des infections des tissus parodontaux (gencives et os sous-jacents) qui soutiennent les dents. Leur traitement repose principalement sur un protocole de nettoyage et de désinfection.
Le traitement initial
La désinfection des tissus parodontaux repose conjointement sur :
- L'utilisation à domicile de matériel spécifique permettant de nettoyer efficacement les dents même dans les zones les plus difficiles d’accès
- Un traitement anti-infectieux sur prescription du praticien. Dans certains cas, l’utilisation d’antibiotiques peut être envisagée
- Un surfaçage (ou curetage) effectué au Cabinet afin de désinfecter et de nettoyer les zones situées sous vos gencives. Voir aussi : Les surfaçages
L'efficacité de ce traitement initial est évalué dans un délai de quelques semaines. Si l'infection persiste dans certaines zones, un second traitement, souvent chirurgical, pourra être proposé.
Le traitement chirurgical
Il permet, en soulevant votre gencive, de traiter la parodontite de façon plus efficace. Dans certains cas, les lésions peuvent être réparées grâce à des greffes d'os ou de gencives. Voir aussi : Les lambeaux d'assainissement
Maintien des résultats obtenus
Pour conserver le bénéfice du traitement, une thérapeutique parodontale d’entretien constituée de nettoyages et de détartrages très réguliers devra être mise en place. Cet entretien dure toute la vie et doit être suivi avec le plus grand soin. C’est probablement la phase la plus importante du traitement.
Le surfaçage
Le surfaçage (ou curetage) est la première technique envisagée pour traiter les parodontites. Cette méthode, peu agressive, est généralement très efficace.
Objectif du surfaçage
Le surfaçage est complémentaire du détartrage. Procédé non chirurgical, il permet d’assainir la surface des racines dentaires et la gencive en profondeur.
L’objectif est de désinfecter les tissus et de permettre la fermeture des poches parodontales, par une ré-adhésion de la gencive sur la surface de la dent. Toutefois, lorsque le surfaçage de toutes les dents ne suffit pas à stabiliser la parodontite, d’autres thérapeutiques, notamment chirurgicales (lambeaux d’assainissement), peuvent alors être envisagées.
Voir aussi : Les lambeaux d'assainissement
Comment réalise-t-on un surfaçage ?
Les importantes quantités de bactéries et de tartre qui se sont accumulées sous la gencive sont retirées après anesthésie. Le nombre de séances proposées peut varier en fonction de la gravité de la parodontite et du nombre de dents atteintes. Pour parfaire la désinfection sous-gingivale, le surfaçage peut être suivi d’une irrigation des poches parodontales à l’aide d’antiseptiques.
 |
 |
 |
 |
Traitement chirurgical : les lambeaux d'assainissement
Les lambeaux d’assainissement font partie de la thérapeutique parodontale. Il s’agit d’un traitement chirurgical permettant de traiter une parodontite (déchaussement des dents).
Indications
Les lambeaux d’assainissement sont en général proposés en deuxième intention pour traiter une parodontite. Ils viennent compléter un traitement non chirurgical (surfaçage) lorsque les résultats obtenus avec celui-ci ne sont pas suffisants.
Objectifs
L’objectif de ce traitement est d’accéder largement aux racines des dents et à l’os qui les entoure afin de les nettoyer de façon efficace. Lors d’un lambeau d’assainissement, nous avons une vision directe des zones que nous assainissons, contrairement aux surfaçages dans lesquels le nettoyage des racines se fait seulement grâce au sens tactile.
En pratique
 |
 |
 |
 |
 |
L’intervention se réalise sous anesthésie locale. La gencive est soulevée pour mettre les racines et l’os à nu, ce qui permet un nettoyage complet des surfaces des dents. La forme de l’os qui entoure les dents peut éventuellement être modifiée afin d’améliorer les résultats du traitement et de faciliter l’hygiène buccale.
Les parodontites sont-elles héréditaires ?
Les patients qui souffrent d’une parodontite (déchaussement des dents) remarquent souvent qu’un de leurs parents a lui aussi perdu des dents relativement jeune. Il est alors légitime de se poser la question d’une possible hérédité.
L’hérédité a-t-elle une part de responsabilité dans l’apparition des parodontites ?
Les parodontites sont causées par l’infection de la gencive et de l’os qui soutient les dents. L’organisme peut réagir de différentes façons. Chez certaines personnes, une faible infection peut entraîner des dégâts importants, alors que d’autres personnes fortement infectées ne développent aucun symptôme. Cette capacité de l’individu à se protéger ou au contraire à être très sensible aux problèmes parodontaux est en partie héréditaire. En effet des gènes de susceptibilité aux parodontites ont été identifiés, et cette susceptibilité peut être transmise des parents aux enfants.
Il semblerait également que les germes responsables de ces problèmes parodontaux puissent se transmettre d’un individu à l’autre par la salive.
Soignez vos gencives pour vous redonner le sourire
Les maladies parodontales ou "déchaussements" sont fréquentes et se développent insidieusement, sans signes cliniques importants (quelques saignements de gencive épisodiques) Une prise en charge préventive permet de limiter leur évolution afin de stopper l’invasion bactérienne.
Dès les premiers signes (rougeurs, saignements) la mise en place d’un plan de traitement efficace permettra d’être soigné avec succès.
La 1ère étape consiste à vérifier votre méthode d’élimination tri quotidienne de la plaque dentaire, et de la compléter éventuellement en prescrivant des instruments d’hygiène (brossettes inter-dentaires, hydropropulseurs...) ainsi que des bains de bouche adaptés.
La 2ème étape consiste à détartrer et assainir les muqueuses en éliminant la charge bactérienne responsable de l’ inflammation des gencives.
La 3ème étape est une évaluation de votre “réponse tissulaire”. Un examen clinique et radiologique permet de noter les améliorations acquises au niveau des muqueuses et ainsi de proposer des soins préventifs réguliers. En cas de poches profondes et de perte osseuse, un traitement chirurgical parodontal sera envisagé pour reconstruire l’os affecté.
La 4ème étape vise à maintenir les résultats obtenus avec des bilans à intervalles réguliers et une hygiène méticuleuse qui préservera la guérison.
LES CHOIX ESTHETIQUES
L'esthétique
Conserver ou rétablir un sourire harmonieux devient une préoccupation permanente dans l’exercice quotidien du praticien, au point de pouvoir parler de dentisterie esthétique ou cosmétique.
Les techniques de réhabilitation esthétique sont détaillées et expliquées au patient en consultation, ceci afin de lui proposer le traitement le mieux adapté à son besoin.
L’esthétique du sourire est liée à la teinte des dents, leur alignement ainsi qu’à la qualité de la gencive qui l’entoure.
Le choix du traitement se fera après un examen clinique, afin de retenir la technique de réhabilitation adéquate :
- Une technique de blanchiment lorsqu’il s’agit d’éclaircir la teinte des dents pour un sourire lumineux.
- Un traitement orthodontique pour aligner les dents lors de malposition ou encombrement dentaire.
- Une restauration esthétique à l’aide de matériau composite ou céramique lorsqu’il existe une atteinte de l’intégrité de la dent (carie, fracture).
- Une technique chirurgicale (greffe gingivale) pour les déchaussements apparents.
Le blanchiment
Le blanchiment est une technique qui permet d’éclaircir la couleur interne des dents afin de leur redonner un éclat et une brillance plus attractives. Il existe différentes techniques pour blanchir les dents sans réaliser de prothèses (facettes ou couronnes). La technique la plus adaptée sera proposée après avoir réalisé un bilan complet de la bouche et du sourire du patient.
La consultation préliminaire
En consultation, le praticien et le patient décident de l’intérêt d’un éclaircissement. Un bilan bucco-dentaire préalable est effectué afin d’écarter certaines contre-indications comme la présence de caries, d’obturations non étanches ou d’inflammations gingivales. Ensuite un détartrage et polissage des arcades dentaires est indispensable avant la réalisation du traitement de blanchiment.
Il faut savoir qu’il s’agit plutôt d’un éclaircissement de la teinte naturelle de la dent et que les cas sévères de dyschromie (atteinte profonde de la teinte de l’émail liée souvent à la prise de médicaments lors de la formation de la dent) seront souvent traités par la technique des facettes.
Les différentes techniques de blanchiment :
- Au Cabinet : 1 à 2 séances de 30 à 60 minutes sont à prévoir au fauteuil. Après avoir mis en place une protection au niveau des gencives, un gel blanchissant est appliqué sur l’émail des dents et activé par une lampe à UV.
- A la maison (technique ambulatoire) : l’empreinte des deux mâchoires est effectuée au Cabinet afin d'élaborer des gouttières en plastique ajustées à la dentition.
Le praticien les remet au patient avec un coffret contenant des seringues de gel blanchissant. Le patient appliquera le gel actif à l’intérieur des gouttières pour ensuite les insérer en bouche pendant 30 à 60 minutes par jour. La durée de la "technique ambulatoire" est en général de 15 jours. A noter que dès le deuxième jour, on obtient un résultat.
L’avantage du blanchiment ambulatoire est, qu’ultérieurement, le patient pourra utiliser ses gouttières 6 mois après, suite à une séance de détartrage, pour redonner un coup d’éclat à ses dents.
- Pour les dents dévitalisées qui ont noirci au cours du temps, il existe une technique de blanchiment spécifique. Après avoir protégé l'intérieur de la racine par une sorte de bouchon, un gel blanchissant est placé dans le reste de la partie supérieure de la dent. Le produit est laissé à l’intérieur de la dent, de quelques jours à quelques semaines. Quand la dent a récupéré la même teinte que les dents voisines, le gel est retiré et la dent est rebouchée définitivement.
Greffe gingivale à visée esthétique
Différents défauts esthétiques de la cavité buccale peuvent être traités à l’aide de greffes de gencive. La greffe consiste, sous anesthésie locale, à prélever un morceau de gencive à un endroit de la bouche (le plus souvent au palais) pour aller le greffer à un autre endroit.
Greffe gingivale et recouvrement d’une récession de la gencive.
Certaines récessions de la gencive sont traitées en recouvrant la dénudation de la racine dentaire par un greffon gingival. L’intervention se déroule de la façon suivante :
 |
 |
 |
|
Avant la greffe |
Réalisation de la greffe |
Après cicatrisation |
Au bout d’une dizaine de jours, la cicatrisation est déjà bien avancée. Quelques semaines, voire quelques mois, sont parfois nécessaires pour obtenir une cicatrisation complète et un résultat esthétique définitif. En fonction du cas, la récession de la gencive peut être recouverte totalement ou partiellement.
Greffe gingivale et comblement d’un déficit de volume au niveau d’une crête édentée.
L’extraction d’une dent entraîne souvent une diminution du volume de la gencive et de l'os à ce niveau. Lors du remplacement ultérieur de la dent par un bridge ou un implant, si la perte de volume de ces tissus n’est pas compensée, le résultat esthétique est souvent décevant. Ce problème peut être résolu en greffant un peu de gencive dans la zone concernée.
Cette intervention permet d’obtenir un résultat esthétique satisfaisant. Elle est principalement réalisée dans les zones très visibles de la bouche et en particulier au niveau des dents antérieures.
Les colorations dentaires
L’émail de la dent étant légèrement poreux, il se produit en permanence des échanges avec le milieu salivaire. Le tabac, le thé, le café, certains bains de bouche peuvent donner à vos dents une coloration disgracieuse…
Mes dents sont tachées, que faire ?
Les colorants alimentaires (café, thé, vin...), la nicotine ainsi que certains produits pharmaceutiques (bain de bouche à base de chlorhexidine, médication à base de fer,...) colorent très fréquemment le tartre, les dents et les restaurations dentaires à base de résine. Cela entraîne un aspect très disgracieux de la denture.
Une hygiène bucco-dentaire quotidienne, des détartrages réguliers associés à un polissage des dents permettent en général de remédier à ce problème.
Il est déconseillé par contre d’utiliser un dentifrice abrasif qui risquerait de rayer la surface des dents et d’accélérer indirectement l’apparition de nouvelles colorations.
L’élimination de la substance colorante dans vos habitudes de vie représente toutefois la meilleure solution.
Si ces taches correspondent à des petits défauts de l’émail, votre chirurgien-dentiste pourra vous proposer la technique de la micro abrasion, technique qui permet de gommer les taches en surface.
Je ne veux pas d’amalgame, peut-on me proposer autre chose de plus esthétique ?
Dans certains cas, il est possible de remplacer les amalgames par des résines composites. Cependant différentes techniques sont à envisager en fonction de l’importance de la carie.
Si celle-ci est de petit volume, votre praticien pourra réaliser directement son composite pendant la séance.
En revanche, pour les caries volumineuses fragilisant la dent, il est alors préférable de fabriquer un composite renforcé à partir d’une empreinte de la cavité (Inlay ou Onlay).
J’ai une dent dévitalisée qui noircit. Y a-t-il une solution pour l’éclaircir ?
Si la dent n’est pas trop délabrée votre chirurgien-dentiste pourra vous proposer un blanchiment interne pour l’éclaircir.
Le blanchiment est une technique qui permet d’éclaircir la couleur interne des dents afin de leur redonner un éclat et une brillance plus attractives.
Cette technique consiste à déposer un produit à l’intérieur de la dent. Au bout de quelques jours, un éclaircissement apparaît et le renouvellement du produit est possible ceci jusqu’à l’obtention du résultat escompté. Il est à préciser que votre chirurgien-dentiste utilise des produits puissants et qu’il est nécessaire de réaliser une protection de la racine de la dent à traiter, ainsi que de la gencive située à proximité.
LES DENTS ET LA SANTE
Aliments : alliés et ennemis
Pour garder une bouche saine, il faut adopter une alimentation équilibrée. Et surtout, éviter les grignotages entre les repas ainsi que les sodas sucrés.
Les dégâts du grignotage
La digestion commence dans la bouche grâce à la mastication. Dans le même temps, l'acidité de la cavité buccale augmente pour faciliter la dégradation des aliments. Le hic, c'est que cette acidité favorise également les attaques bactériennes sur les dents, donc le risque de caries. Heureusement, la salive permet de diminuer l'acidité dans la cavité buccale et de neutraliser le pH deux heures après le repas, limitant ainsi le risque carieux. En revanche, lorsqu'on passe la journée à grignoter, des aliments sucrés de surcroît, la salive n'a pas le temps de rééquilibrer le pH, donc les bactéries peuvent se nourrir tranquillement dans un environnement ultra favorable.
Le fruit avant le fromage
Les bactéries de la plaque dentaire se nourrissent des sucres, et s'en servent pour attaquer l'émail de la dent. Même s'il est d'usage de terminer le repas par le fruit, mieux vaut finir par le laitage si vous voulez diminuer le risque de caries. En effet, les produits laitiers protègent naturellement les dents des attaques acides. Pour les enfants, il est préférable de leur donner un verre de lait au goûter plutôt qu'un verre de jus de fruit. Ceci dit, tout est question de dosage. Le lait contenant du sucre, ne laissez pas un enfant en bas âge avec un biberon de lait toute la journée. Cela serait catastrophique pour ses dents.
Attention aux aliments trop acides
Le duo sucre et acide est terrible pour les dents. Les personnes sujettes aux caries devront donc faire particulièrement attention aux aliments acides :
- les boissons gazeuses
- les jus de fruits
- les agrumes
- le citron
Vous avez l'habitude de boire un jus d'orange le matin ? En cas de sensibilité forte aux caries, optez pour une paille afin que l'acidité ne se répande pas dans toute la bouche, et attendez idéalement une heure pour vous laver les dents. Ainsi la salive aura eu le temps de diminuer l'acidité de la bouche.
Bien-être : les vitamines pour votre santé bucco-dentaire
Les vitamines sont essentielles à notre santé buccale, en complément des minéraux (calcium, fluor, phosphate). Nous devons les rechercher dans notre alimentation car les vitamines ne sont pas synthétisées par l’organisme.
La vitamine C (légumes, fruits...)
Ses bienfaits sont nombreux et elle agit pour la santé du tissu de soutien des dents c’est-à-dire notre parodonte. En effet elle participe à la synthèse du collagène nécessaire à la constitution des ligaments, vaisseaux sanguins et muqueuses.
Elle possède aussi une action anti-oxydante sur les tissus.
Enfin elle favorise les défenses immunitaires face aux agressions microbiennes qui provoquent le déchaussement des dents.
La vitamine E (huile d'olive, germe de blé)
En synergie avec la vitamine C, elle protège les membranes et ainsi les muqueuses de la cavité buccale.
La vitamine D (poisson, mozzarella)
Son apport est important, conjointement avec le calcium, pour la constitution des os de nos mâchoires.
On n'arrête pas le progrès !
Les innovations technologiques d’aujourd’hui contribuent à l’amélioration de la qualité des soins pour le plus grand bonheur du patient.
Il suffisait de se rendre au dernier Congrès des Chirurgiens-dentistes à Paris pour se rendre compte des avancées technologiques, tant au niveau du matériel au Cabinet (radiographie, informatique) que sur celui des biomatériaux utilisés pour les soins dentaires.
Nos laboratoires de Prothèse français sont à la pointe du progrès et utilisent les procédés les plus modernes. Ils sont réputés pour leur savoir faire et reconnus pour leur créativité dans l’esthétique dentaire. Dans certains cas cliniques ils utilisent la CFAO pour la réalisation de leurs couronnes céramiques.
La CFAO ou Conception et Fabrication Assistée par Ordinateur permet, à partir d’une empreinte laser de la dent à couronner, d’en capturer des images numériques et de les adresser à un logiciel qui les restitue en 3D pour le façonnage de la couronne en Zircone ou Alumine.
La ZIRCONE est un biomatériau utilisé pour remplacer le métal dans la réalisation des infrastructures des couronnes céramiques.
Ce matériau présente de nombreux avantages :
- Il est esthétique car sa teinte blanche permet d’éviter l’apparition de taches grises disgracieuses, au niveau de la gencive, liées au métal. Ceci surtout au niveau des dents antérieures.
- Il possède des qualités mécaniques remarquables ce qui permet la réalisation de couronnes unitaires mais également de bridges.
- Il est biocompatible : très bien toléré par la gencive et l’os qui entourent la dent. Les allergies aux composants du métal sont ainsi évitées.
L’occlusion dentaire
L’occlusion dentaire est l’ensemble des contacts qu’établissent les dents du maxillaire (fixées au crâne) et les dents de la mandibule (qui est mobile). On dit que des dents serrées sont en occlusion.
Avoir une bonne occlusion représente un élément capital pour votre santé.
Mais, dans certains cas, ces contacts ne sont pas corrects, par exemple si de mauvaises habitudes déplacent les dents, ou si des dents extraites n’ont pas été remplacées et que les dents restantes ne sont plus en équilibre. Des traitements dentaires, orthodontiques ou prothétiques, peuvent aussi créer des obstacles.
Quand faut-il consulter ?
Si les formes ou la place des dents ne leur permettent plus de s’emboîter convenablement lors du serrage, la mandibule se décale alors pour obtenir cet emboîtement. Cette position d’adaptation de la mandibule peut aboutir à des crispations des muscles des mâchoires ou à des difficultés dans l’articulation de la mandibule. Les mouvements sont alors contrariés ou douloureux.
La situation est aggravée si le patient serre beaucoup les dents comme c’est le cas dans les situations de stress. Alors les difficultés musculaires peuvent se transformer en véritables blocages et les douleurs de la région articulaire irradier tout le côté de la tête.
Les troubles musculo-squelettiques
En fait, cette position décalée de la mandibule passe inaperçue dans la plupart des cas et les patients supportent très bien cette situation…jusqu’au jour ou d’autres soucis s’additionnent. Si le patient serre des dents la nuit, ou s’il est stressé durant son travail, le déplacement de la mandibule peut perturber la posture du crâne sur la colonne vertébrale. Apparaissent alors des douleurs du cou ou des épaules. L’ensemble de la posture du corps peut être affectée par un déséquilibre mandibulaire important et prolongé.
Mais bien d’autres causes peuvent aboutir à ces douleurs générales qu’on désigne du terme de troubles musculo-squelettiques. Les dents et l’occlusion sont-elles responsables de ces douleurs qui vous gâchent la vie et que vous avez du mal à identifier ? Il faut alors consulter votre chirurgien-dentiste, ou votre médecin, et demander à ce que votre occlusion dentaire soit évaluée.
L’examen est délicat et le diagnostic souvent difficile. Mais le traitement est simple. Il fait en général appel à des conseils comportementaux, ou des orthèses orales, voire à une équilibration occlusale. Quand on sait que 20% de la population seraient affectés de désordres d’occlusion il est bon de ne pas oublier cette cause de troubles musculo-squelettiques.
La salive : un désinfectant naturel de notre bouche
La salive est notre meilleure alliée contre la carie dentaire et les infections des muqueuses orales.
Chacun possède trois paires de glandes salivaires principales qui sécrètent en moyenne 1,5 litre de salive par jour.
La salive est composée à 98% d’eau, à 0,5 % de protéines et d’une multitude d’ions minéraux/calcium, de fluorures, de phosphates, etc.
Ces proportions varient d’un individu à l’autre, et chez une même personne, en fonction du stress, du tabagisme, des cycles hormonaux et d’un éventuel défaut de fonctionnement des glandes salivaires.
Rôle de la salive
La salive initie la digestion en imprégnant le bol alimentaire. En le lubrifiant, elle facilite la mastication et la déglutition.
Autre rôle majeur, la salive neutralise l’acidité buccale. Une chute de sécrétion salivaire augmente cette acidité et peut être à l’origine de caries et de gingivites.
Par ailleurs, en apportant du calcium, du phosphate et des fluorides, la salive renforce la reminéralisation de l’émail et répare ainsi les micro altérations que subit quotidiennement l’émail de nos dents.
Enfin, la salive est dotée d’un pouvoir cicatrisant sur les plaies internes, provoquées notamment par la mastication. Elle contient certaines protéines capables de détruire les micro-organismes étrangers et de diminuer le risque de candidoses.
Diminution du flux salivaire
Le flux salivaire peut parfois diminuer. La salive vient alors à manquer, soit à cause d’une maladie auto-immune (le syndrome de Gougerot-Sjögren ou la polyarthrite rhumatoïde), soit à la suite d’une irradiation des glandes salivaires par radiothérapie de la tête et du cou, soit encore lors de la prise de certains médicaments tels que les antihistaminiques, les antidépresseurs ou les neuroleptiques.
Comment remédier à la sécheresse buccale ?
Cette sécheresse donne alors une langue pâteuse. On a du mal à s’exprimer, à avaler. Une infection des muqueuses peut survenir, ainsi que des caries.
Pour stimuler le flux salivaire voici tout d’abord les moyens classiques :
- le goût acide (jus d’agrume, pommes)
- les chewing-gums et pastilles (sans sucre), car la mastication stimule la salivation
- les substituts salivaires
- le gel buccal qui humecte les muqueuses
- le spray d’eau, moyen à la fois simple et pratique
Enfin il existe des médicaments à prendre par voie orale qui stimulent la salivation.
Les infections à distance
Dans notre bouche, les dents et leur parodonte (gencive et os de soutien de la dent) peuvent être les portes d’entrée d’infections bactériennes risquant d’entraîner des pathologies générales graves. À l’origine de ces infections, l’on peut trouver des caries non traitées, des abcès de la gencive ou des parodontopathies.
Origine de l’infection située au niveau de la dent
Si une dent abîmée ou fracturée n’est pas soignée rapidement, la pulpe de cette dent se nécrose et se putréfie. Les microbes se diffusent alors par la racine et peuvent créer un abcès localisé. Les bactéries, en se développant dans l’os, libèrent des toxines qui entraînent une destruction du tissu osseux de la mâchoire et se propagent dans les tissus environnants.
L’infection peut alors emprunter des voies indirectes telles que la circulation lymphatique ou sanguine.
- Propagation par voie lymphatique : les ganglions de la tête et du cou gonflent et deviennent douloureux.
- Propagation par voie sanguine : les bactéries vont gagner un autre organe comme les sinus, les yeux, le coeur, les poumons ou les articulations. Elles peuvent alors déclencher des pathologies sur ces organes, mais aussi, et surtout, aggraver des pathologies préexistantes.
Origine de l’infection située au niveau du parodonte
Les maladies du parodonte d’origine bactérienne peuvent, dans certaines formes aigues, augmenter ou maintenir le risque de développer des pathologies telles que : diabète, maladies cardiovasculaires (endocardite, athérosclérose, coronopathies), affections pulmonaire et respiratoire, complications en cas de grossesse, problèmes lors de chirurgie cardiaque ou de chirurgie orthopédique (prothèse de hanche, de genou, etc.)
Prévention des endocardites infectieuses d’origine bucco-dentaire
L’endocardite infectieuse, c'est-à-dire la fixation et la multiplication d’une bactérie sur le cœur, est une maladie grave dont l’origine bucco-dentaire reste fréquente. Il s’agit pourtant d’une maladie théoriquement évitable par une conduite médicale appropriée.
Le problème de la « porte d’entrée ».
Pour le comprendre, il faut rappeler l’existence et la variété de la flore microbienne buccale normale dans laquelle les streptocoques occupent la première place. Lors de soins dentaires, les germes passent dans le sang entraînant une infection bactérienne qui est massive mais courte (environ 30 mn).
Les actes dentaires les plus souvent en cause sont les suivants :
- extractions multiples
- chirurgie gingivale
- détartrage
L’importance de cette infection est fonction de l’inflammation gingivale et une antisepsie locale avant le geste chirurgical permet d’en diminuer l’intensité. Il est à noter que les soins dentaires internes (traitement d’un canal par exemple) étant peu hémorragiques comportent moins de risques de passage de germes dans le sang.
L’atteinte cardiaque
En principe, seuls les cœurs porteurs d’une maladie préexistante risquent véritablement d’être infectés par un germe d’origine buccale, en particulier les malades atteints d’une maladie congénitale (communication entre les ventricules ou maladie bleue par exemple) ou encore d’une maladie des valves du cœur.
Les plus exposées au risque sont incontestablement les personnes déjà opérées et porteuses d’une prothèse valvulaire cardiaque.
En fait, même en l’absence de diagnostic précis, il est préférable de considérer comme à risque tous les sujets porteurs d’un « souffle au cœur » même s’il n’entraîne pas de conséquences cardiaques proprement dites.
L’endocardite une fois déclarée nécessite des soins de longue durée, avec une antibiothérapie par voie veineuse. Dans certains cas, il peut être nécessaire d’effectuer une opération de chirurgie cardiaque pour remplacer ou réparer la valve touchée par le microbe.
Le protocole d’antibioprophylaxie
Bien que de nombreuses discussions aient eu lieu et se poursuivent, l’attitude consensuelle actuelle cherche à privilégier la simplicité et la fiabilité.
En l’absence d’allergie aux pénicillines il sera donné un antibiotique de ce type. En cas d’allergie il sera prescrit un antibiotique adapté.
La bouche, miroir de notre état de santé : l'impact du diabète
Aujourd’hui nous savons que la seule présence de plaque bactérienne n’est pas suffisante pour déclencher l’infection des tissus de soutien de nos dents (parodonte).
Un autre paramètre est nécessaire : la manière dont notre organisme se défend contre l’infection, appelée encore «susceptibilité à l’infection». En effet certaines maladies générales diminuent notre potentiel de défense immunitaire et augmentent notre susceptibilité à l’infection. L’équilibre de notre flore buccale est alors perturbé.
C’est le cas dans le diabète par exemple, quand le taux de sucre dans le sang n’est pas équilibré. La relation à double sens qui unit le diabète et les maladies parodontales est scientifiquement établie : le diabète a des impacts sur la santé de notre bouche et, à leur tour, les parodontopathies sont susceptibles de déséquilibrer la glycémie et d’aggraver le diabète.
Impacts du diabète sur le parodonte :
- Au niveau vasculaire : le diabète altère les petits vaisseaux. Les tissus vont rapidement souffrir par manque d’oxygène.
- Au niveau du système immunitaire : le dysfonctionnement des globules blancs entraîne une susceptibilité accrue à l’infection. Les cellules responsables de la formation de l’os et du collagène ne fonctionnent plus normalement ; la cicatrisation des muqueuses est retardée et la destruction du parodonte est rapide et sévère.
- Au niveau de la sensibilité : il y a une sensation de brûlure autour de la langue avec une perte de goût. La diminution du flux salivaire est souvent observée et, sans cette protection précieuse, les muqueuses asséchées sont souvent le siège d’infections par des champignons (candidose). Le risque carieux augmente également.
La santé bucco-dentaire
La santé bucco-dentaire est étroitement liée au bon fonctionnement de l’ensemble dents et gencives de notre bouche, mais elle est aussi en relation directe avec notre état de santé général. De plus, une bonne santé bucco-dentaire a des répercussions positives sur notre bien-être au quotidien.
Quelques conseils :
Démarrez les soins dentaires précocement et brossez les dents de bébé avec une pâte dentifrice au fluor dès que les premières dents de lait apparaissent.
N’habituez pas vos enfants, avant de s’endormir, à boire du lait, du jus de fruits ou une boisson sucrée au biberon. Ces liquides sucrés se maintiennent longtemps à la surface des dents et peuvent conduire à la « carie dentaire du biberon ».
Brossez-vous les dents au minimum deux fois par jour avec une pâte dentifrice fluorée.
Et si possible, nettoyez vos dents avec du fil dentaire ou un cure-dent une fois par jour. Ne mangez plus le soir une fois vous être brossé les dents, car le flux salivaire diminue pendant le sommeil.
Rendez visite à votre dentiste environ tous les 6 mois pour un contrôle.
Et consultez votre dentiste avant de recourir à des produits esthétiques (par exemple, des agents blanchissants), qui peuvent détériorer les dents.
Ne grignotez pas et ne buvez pas à tout bout de champ.
Entre les repas, laissez du temps à la salive pour neutraliser l’acidité et réparer les dents.
Les personnes à haut risque d’abrasion et d’érosion dentaire doivent prendre des précautions particulières telles que :
- réduire la fréquence et le contact avec des aliments et des boissons acides
- éviter de se brosser les dents immédiatement après avoir consommé des aliments et des boissons acides, des agrumes et des jus de fruits. Ce laps de temps permet à la reminéralisation de s’effectuer.
- utiliser les bains de bouche au fluor et les chewing-gums sans sucre, efficaces pour contrer l’acidité d’un repas et stimuler la reminéralisation.
Les chewing-gums sans sucre sont les « amis » des dents.
Ils augmentent le flux salivaire et favorisent l’élimination des débris alimentaires de la bouche.
Le tabac et votre santé bucco-dentaire
Si les fumeurs savent que leur santé et celle de leur entourage est menacée par le tabac, peu ont conscience des dégâts qui se développent à bas bruit dans leur bouche.
De ce fait, ce sont souvent les colorations dues aux dépôts de nicotine sur les dents, et aussi sur les prothèses et obturations esthétiques, qui poussent le patient fumeur à consulter.
Le blanchiment dentaire
Il est bon de savoir que le tabac n’est pas responsable de la formation de tartre, mais de sa coloration, et qu’une séance de détartrage permet d’éliminer ces taches.
Cependant, si l’on envisage un traitement de blanchiment des dents, il faut envisager d’arrêter de fumer, au moins pendant la durée du traitement et si possible après !
Les gingivites
Pour le fumeur, apparemment tout va bien : pas de gencive enflée ni de saignement au brossage.
Or, fumer masque un certain nombre de symptômes et, chez le fumeur, les réactions naturelles à la gingivite sont ainsi camouflées :
- La nicotine stimule la libération d’adrénaline ce qui entraîne une diminution du calibre des vaisseaux.
- Le monoxyde de carbone est responsable d’une baisse du transport d’oxygène dans les tissus.
Finalement, la mauvaise irrigation des gencives par un sang appauvri en oxygène entraîne une diminution des signes inflammatoires, les saignements, et retarde ainsi le diagnostic de la pathologie et la mise en place d’un traitement.
Les interventions chirurgicales
Dans le cas d’une intervention chirurgicale (extraction dentaire, pose d’implant…) il est recommandé de ne plus fumer car la diminution de la vascularisation de la gencive, et de l’os de support, entraîne une moins bonne cicatrisation.
Le risque de suites post-opératoires douloureuses est augmenté à cause de la difficulté pour le caillot sanguin à se former ; l’hémostase est ralentie et les muqueuses cyanosées.
Une chirurgie buccale peut ainsi être une excellente occasion pour prendre la décision de ne plus fumer, avec un réel bienfait tant pour votre santé bucco-dentaire que pour votre santé en général.























